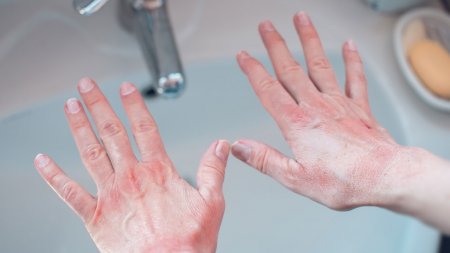
¿Cómo se trata el eccema atópico?
Es importante tratar el eccema atópico lo antes posible, ya sea en el caso de niños o de adultos. Los dermatólogos juegan un papel clave prescribiendo tratamientos efectivos para mejorar la vida diaria de los pacientes. La prioridad a corto plazo se centra en aliviar la picor y, a largo plazo el objetivo es espaciar los brotes.
Cuidado emoliente para hidratar la piel y aportar lípidos
Esta es la forma más simple y básica de prevenir los brotes. Si tu piel es atópica, es importante aplicar un emoliente especialmente formulado para tu piel, por todo el cuerpo, dos veces al día. La aplicación diaria alivia el picor. A largo plazo, hidrata la piel y aporta los lípidos que faltan para restaurar la función barrera y espaciar los brotes.
Asegúrate de usar también un limpiador suave que no irrite la piel, como un aceite de ducha. Por último, ten cuidado con los productos cosméticos que utilizas, ya que pueden hacer que tu piel reaccione.
Cremas bajo prescripción médica
Cuando tu piel sufre brotes, es necesario que sigas aplicándote tu crema hidratante, además del tratamiento médico prescrito para las zonas rojas y que pican, tan pronto como aparezcan los primeros síntomas. Con cada nueva aplicación, las manchas mejoran y su tamaño disminuye, así como la cantidad de esteroide tópico que se aplica.
Al reducir gradualmente la cantidad que se echa, se evita el efecto rebote cuando se detiene el tratamiento. En términos generales, los efectos secundarios provocados por el uso de corticosteroides tópicos durante la dermatitis atópica suelen ser raros, siempre que se sigan correctamente las instrucciones del médico.
Buenos hábitos
- Duchas cortas con agua tibia o fría, cada dos días durante el brote.
- Después de hacer deporte, asegúrate de eliminar todo el sudor en la ducha.
- Lava tus manos con agua fría o tibia, nunca caliente. Utiliza el mismo producto que usas en la ducha.
- Elige un detergente para la ropa que tolere tu piel y utiliza tejidos suaves que no la irriten.
- Ventila las estancias de tu casa todos los días, excepto cuando estemos en temporada de polen.
- Realiza actividades relajantes que disfrutes para ayudar a reducir el estrés y mejorar tu estado de ánimo. Ponte en contacto con asociaciones de pacientes y servicios para encontrar ayuda y mantener una actitud positiva, ¡la mejor manera de mantener el eccema bajo control!
Si quieres saber más, lee nuestro artículo Soluciones que facilitan la convivencia con eccema atópico.